Por que é tão importante que os pneumologistas conheçam a avaliação da musculatura respiratória?
A fraqueza muscular respiratória pode estar relacionada tanto ao aumento da carga de trabalho do sistema respiratório quanto à diminuição ou interrupção do estímulo neural (central ou periférico). Em indivíduos saudáveis (nos quais o impulso respiratório central é normal), a força da musculatura ventilatória para movimentar o sistema respiratório precisa ser maior do que o somatório do trabalho imposto pelos pulmões, caixa torácica e vias aéreas.(1) Na presença de um desequilíbrio entre a carga e a força, observa-se o desenvolvimento de fraqueza muscular respiratória progressiva, que pode evoluir para hipoventilação alveolar e insuficiência respiratória dependendo da gravidade do acometimento. Na maioria das vezes, a musculatura inspiratória (cujo principal músculo é o diafragma) é afetada primeiro, em virtude de seu acionamento ativo.(2)
Diversas doenças podem afetar a musculatura respiratória, principalmente as doenças neuromusculares. Entretanto, a inflamação sistêmica (doenças reumáticas autoimunes), a insuficiência cardíaca e o comprometimento pulmonar, observado nas doenças obstrutivas com hiperinsuflação pulmonar, nas doenças restritivas e nas deformidades da caixa torácica, também podem afetar negativamente a musculatura respiratória. (3) Dessa forma, a avaliação desses músculos pode ser um dos passos da investigação da dispneia a esclarecer ou da dissociação clínica-funcional em pacientes com insuficiência respiratória crônica.
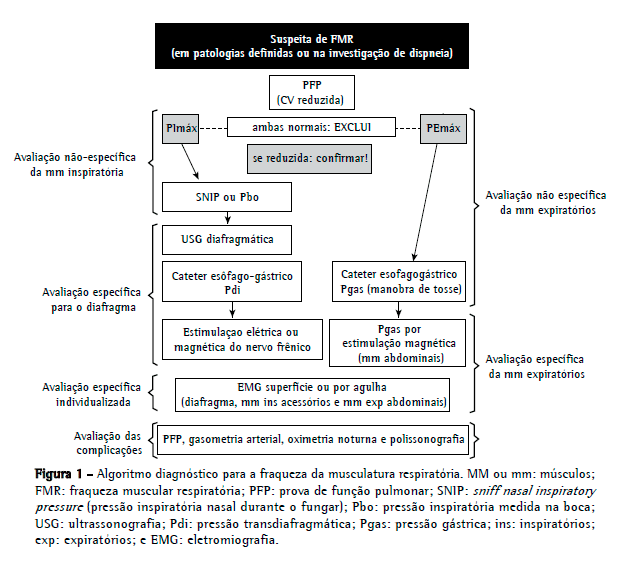
Na abordagem inicial para a determinação de fraqueza muscular respiratória, devem-se priorizar métodos de baixa complexidade e ampla disponibilidade, levando-se em consideração a avaliação global e não específica da musculatura ventilatória. Assim, a mensuração da PImáx e da PEmáx tem um papel central na avaliação diagnóstica. Quando a PImáx e a PEmáx encontram-se dentro dos valores de referência, exclui-se a presença de fraqueza muscular. Todavia, valores reduzidos não confirmam de maneira inequívoca a presença de enfermidade, pois podem estar relacionados a problemas técnicos ou subesforço; a investigação deve, portanto, prosseguir a fim de confirmar o diagnóstico. Steier et al.(4) demonstraram que o uso isolado de PImáx e PEmáx na avaliação de pacientes com doenças neuromusculares ou pacientes com dispneia a esclarecer pode levar ao diagnóstico excessivo de fraqueza muscular, ao passo que a combinação de métodos reduz os resultados falsos positivos em 30%.
No presente número do Jornal Brasileiro de Pneumologia, Caruso et al.(5) apresentam os diversos métodos de avaliação da musculatura respiratória. A divisão dos métodos em volitivos e não volitivos e seu encadeamento progressivo (desde os mais simples e não invasivos até os mais complexos) facilitam a compreensão e, consequentemente, a escolha do teste a ser aplicado de acordo com a suspeita diagnóstica. De maneira interessante, os autores abordaram o aumento do uso da ultrassonografia diafragmática na determinação de fraqueza muscular inspiratória. A vantagem da ultrassonografia é o uso de aparelhagem amplamente disponível, embora seja necessário um operador que esteja familiarizado com a técnica. A ultrassonografia pode ser usada para a avaliação estrutural e funcional do diafragma e pode ser realizada em regime ambulatorial ou hospitalar.(5) Entretanto, no caso de certas doenças, podem ser necessárias, para um diagnóstico preciso, técnicas mais complexas, tais como a estimulação elétrica ou magnética do nervo frênico e a eletromiografia (de superfície ou com agulha), sendo esta última capaz de avaliar isoladamente o diafragma e os diferentes músculos inspiratórios e expiratórios.(2)
É importante enfatizar que, na população pediátrica, a avaliação da musculatura ventilatória também pode ser realizada. Contudo, métodos volitivos não são factíveis em crianças, principalmente em lactentes e na primeira infância. Assim, faz-se necessário o uso de técnicas invasivas, tais como a avaliação da pressão transdiafragmática durante o choro ou da pressão inspiratória nasal durante o fungar, possível em crianças maiores de 4 anos.(6)
Embora não fossem o escopo do estudo de Caruso et al.,(5) outros testes são importantes para a investigação inicial e o acompanhamento da evolução da doença ou para a indicação de ventilação não invasiva,(7,8) dentre os quais destacam-se a prova de função pulmonar, a gasometria arterial, a oximetria noturna e a polissonografia. Em pacientes com suspeita de fraqueza muscular inspiratória, a presença de CV preservada torna o diagnóstico improvável. Nesses pacientes, a capacidade inspiratória encontra-se reduzida, resultando em diminuição da CPT com capacidade residual funcional praticamente inalterada.(9) O surgimento de hipoventilação noturna com hipoxemia e a presença de hipercapnia são indícios de gravidade e risco de falência respiratória. (9,10)
No tocante à resposta à pergunta inicial, é essencial que os pneumologistas compreendam os mecanismos fisiopatológicos envolvidos no comprometimento da musculatura respiratória, que conheçam a ampla gama de diagnósticos diferenciais (principalmente no curso da investigação de dispneia) e que estejam aptos para intervir quando surgirem sinais de complicação nas avaliações seriadas. Além disso, é fundamental que os pneumologistas não se limitem à solicitação simplista da medição da PImáx e da PEmáx para determinar a presença ou ausência de fraqueza da musculatura respiratória. Portanto, baseando-me nos diversos métodos apresentados por Caruso et al.,(5) proponho aqui um algoritmo diagnóstico para a fraqueza muscular respiratória (Figura 1).
 Referências
Referências1. Fauroux B, Khirani S. Neuromuscular disease and respiratory physiology in children: putting lung function into perspective. Respirology. 2014;19(6):782-91. http://dx.doi.org/10.1111/resp.12330
2. Ratnovsky A, Elad D, Halpern P. Mechanics of respiratory muscles. Respir Physiol Neurobiol. 2008;163(1-3):82-9. http://dx.doi.org/10.1016/j.resp.2008.04.019
3. Laghi F, Tobin MJ. Disorders of the respiratory muscles. Am J Respir Crit Care Med. 2003;168(1):10-48. http://dx.doi.org/10.1164/rccm.2206020
4. Caruso P, Albuquerque AL, Santana PV, Cardenas LZ, Ferreira JG, Prina E, et al. Diagnostic methods to assess inspiratory and expiratory muscle strength. J Bras Pneumol. 2015;41(2):110-123.
5. Steier J, Kaul S, Seymour J, Jolley C, Rafferty G, Man W, et al. The value of multiple tests of respiratory muscle strength. Thorax. 2007;62(11):975-80. http://dx.doi.org/10.1136/thx.2006.072884
6. Sarwal A, Walker FO, Cartwright MS. Neuromuscular ultrasound for evaluation of the diaphragm. Muscle Nerve. 2013;47(3):319-29. http://dx.doi.org/10.1002/mus.23671
7. Marques TB, Neves Jde C, Portes LA, Salge JM, Zanoteli E, Reed UC. Air stacking: effects on pulmonary function in patients with spinal muscular atrophy and in patients with congenital muscular dystrophy. J Bras Pneumol. 2014;40(5):528-34. http://dx.doi.org/10.1590/S1806-37132014000500009
8. Lira CA, Minozzo FC, Sousa BS, Vancini RL, Andrade Mdos S, Quadros AA, et al. Lung function in post-poliomyelitis syndrome: a cross-sectional study. J Bras Pneumol. 2013;39(4):455-60. http://dx.doi.org/10.1590/S1806-37132013000400009
9. Flaminiano LE, Celli BR. Respiratory muscle testing. Clin Chest Med. 2001;22(4):661-77. http://dx.doi.org/10.1016/S0272-5231(05)70059-9
10. Fauroux B. Respiratory muscle testing in children. Paediatr Respir Rev. 2003;4(3):243-9. http://dx.doi.org/10.1016/S1526-0542(03)00051-4


