ABSTRACT
The use of immunobiological agents for the treatment of autoimmune diseases is increasing in medical practice. Anti-TNF therapies have been increasingly used in refractory autoimmune diseases, especially rheumatoid arthritis, with promising results. However, the use of such therapies has been associated with an increased risk of developing other autoimmune diseases. In addition, the use of anti-TNF agents can cause pulmonary complications, such as reactivation of mycobacterial and fungal infections, as well as sarcoidosis and other interstitial lung diseases (ILDs). There is evidence of an association between ILD and the use of anti-TNF agents, etanercept and infliximab in particular. Adalimumab is the newest drug in this class, and some authors have suggested that its use might induce or exacerbate preexisting ILDs. In this study, we report the first case of acute ILD secondary to the use of adalimumab in Brazil, in a patient with rheumatoid arthritis and without a history of ILD.
Keywords:
Lung diseases, interstitial; Arthritis, rheumatoid; Antirheumatic agents; Antibodies, monoclonal, humanized/adverse effects.
RESUMO
O uso de imunobiológicos no tratamento das doenças autoimunes é cada vez mais frequente na prática médica. Terapias anti-TNF têm sido cada vez mais utilizadas nas doenças autoimunes refratárias, especialmente na artrite reumatoide, com resultados promissores. Entretanto, o uso dessas terapias está relacionado ao aumento do risco do desenvolvimento de outras doenças autoimunes. Adicionalmente, o uso de agentes anti-TNF pode determinar repercussões pulmonares, como a reativação de infecções por micobactérias e fungos e o desenvolvimento de sarcoidose e de outras doenças pulmonares intersticiais (DPIs). A associação de DPI e uso dos agentes anti-TNF, em especial infliximabe e etanercepte, já foi descrita. O adalimumabe é a mais nova droga dessa classe, e algumas publicações sugerem que seu uso pode determinar a indução ou mesmo a exacerbação de DPIs preexistentes. Neste estudo, relatamos o primeiro caso de DPI aguda secundária à utilização de adalimumabe, em uma paciente portadora de artrite reumatoide sem DPI prévia no Brasil.
Palavras-chave:
Doenças pulmonares intersticiais; Artrite reumatoide; Antirreumáticos; Anticorpos monoclonais humanizados/efeitos adversos.
IntroduçãoO uso de imunobiológicos no tratamento das doenças autoimunes é cada vez mais frequente na prática médica. Terapias anti-TNF e terapias com agentes depletores de células B (rituximabe) têm sido cada vez mais utilizadas nas doenças autoimunes refratárias, especialmente na artrite reumatoide (AR), esclerose sistêmica e lúpus eritematoso sistêmico, com resultados promissores. O TNF é uma interleucina secretada por macrófagos ativados e células T como via comum em uma série de respostas inflamatórias, autoimunes ou neoplásicas; seu bloqueio, seja na forma de bloqueio de seus receptores ou na forma de anticorpos solúveis, diminui a expressão de moléculas de adesão na superfície endotelial dos órgãos alvo, diminui a migração leucocitária e inibe a produção de outras citocinas inflamatórias. Entretanto, o uso dessas terapias está relacionado ao aumento do risco do desenvolvimento de outras doenças autoimunes, como lúpus eritematoso sistêmico, hepatite autoimune, tireoidites e vasculites cutâneas. Na literatura, o uso de agentes anti-TNF particularmente no pulmão é pouco eficaz no controle da doença pulmonar intersticial (DPI) secundária à colagenose, podendo levar a outras complicações, como a reativação de infecções por micobactérias e fungos, desenvolvimento de sarcoidose e de outras DPIs.(1)
A associação de DPI e uso dos agentes anti-TNF, em especial infliximabe e etanercepte, já foi descrita.(2) O adalimumabe é a mais nova droga dessa classe e, por ser um anticorpo monoclonal humanizado, teria a vantagem potencial de ser menos imunogênico do que seus precursores. Contudo, apesar do uso incipiente, algumas publicações sugerem que o adalimumabe pode determinar a indução ou mesmo a exacerbação de DPIs preexistentes.(3-9)
O objetivo do presente estudo foi relatar o primeiro caso brasileiro de DPI aguda secundária à utilização de adalimumabe, em uma paciente portadora de AR sem DPI prévia.
Relato de casoPaciente do sexo feminino, 62 anos, com antecedente de AR há 20 anos, vinha em uso de metotrexato, leflunomide e prednisona. Devido à manutenção do quadro inflamatório articular, optou-se pela introdução de adalimumabe, mantendo-se o metotrexato. A radiografia de tórax não demonstrava alterações sugestivas de tuberculose prévia ou sinais de DPI incipiente; e a intradermorreação para tuberculose (PPD) foi não reagente (0 mm). Uma semana após a segunda dose de adalimumabe (40 mg semanais), a paciente iniciou um quadro de tosse seca, dispneia aos moderados esforços e febre diária (38°C). Naquele momento, a radiografia de tórax, o exame físico e os exames laboratoriais, incluindo hemograma, eram normais - hemoglobina, 13,1 g/dL; hematócrito, 39,2%; 8.380 leucócitos (75% neutrófilos, 0,4% eosinófilos, 9,8% linfócitos); e 355.000 plaquetas, exceto por um aumento dos marcadores inflamatórios (proteína C reativa, 326 mg/dL; valor de referência < 3 mg/dL) e na VHS (67 mm, valor de referência < 20,2 mm). As pesquisas para BAAR no escarro e as hemoculturas foram negativas. Foi iniciado o tratamento empírico com levofloxacina; porém, a paciente manteve febre e dispneia. A TCAR de tórax, realizada duas semanas após o início dos sintomas, evidenciou opacidades em vidro fosco com predomínio nos campos superiores e médios do pulmão, associadas a áreas de espessamento liso dos septos interlobulares (Figura 1). Foi feita então a hipótese diagnóstica de DPI secundária ao uso de adalimumabe. Optou-se pela suspensão do agente anti-TNF e do metotrexato com manutenção de prednisona em baixa dose (5 mg/dia). A paciente apresentou melhora progressiva da dispneia, remissão da febre e normalização dos marcadores inflamatórios, sem reativação do quadro articular. Três semanas após o início do quadro, o exame físico e a espirometria eram normais, com SpO2 de 98% em ar ambiente. A nova TCAR realizada três semanas após o início dos sintomas mostrou resolução quase completa das áreas em vidro fosco (Figura 2).
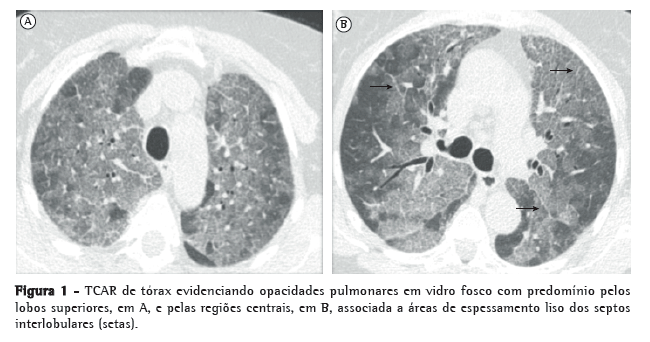
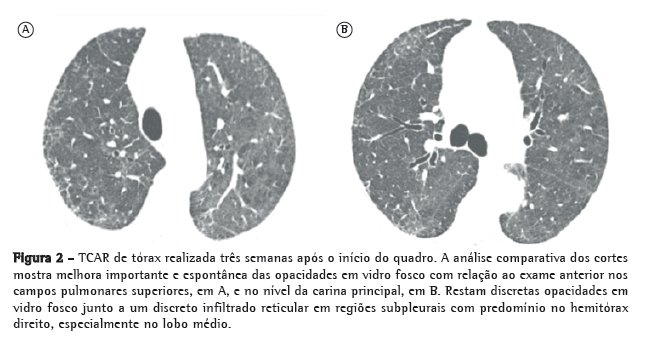 Discussão
DiscussãoA patogênese da lesão pulmonar pelas terapias com agentes anti-TNF ainda é desconhecida; acredita-se que o TNF tenha uma ação pró-fibrótica ao estimular a síntese de colágeno por fibroblastos e miofibroblastos.(10) Especula-se ainda que o aumento da resposta linfocitária do tipo Th2,(7) a ação do IFN- sem oposição pelo TNF(7) e a ação sinérgica do metotrexato possam ter um papel no desenvolvimento da lesão pulmonar.(8,9,11,12)
Os achados clínicos são inespecíficos, e incluem tosse seca, febre e dispneia,(2) que podem ser progressivas ou mais intensas após cada aplicação da medicação.(6) Os sintomas podem iniciar-se de um mês(9) até três anos e meio após o início do tratamento.(7) À TCAR, podem ser evidenciadas opacidades em vidro fosco, focos de consolidação, padrão reticulado e bronquiolectasias de tração.(6,8)
A atribuição da lesão pulmonar a drogas e, no presente caso, aos agentes anti-TNF é um desafio. O diagnóstico é geralmente presuntivo, e estabelece-se o nexo causal pela associação temporal entre a introdução da droga com o início dos sintomas e pela melhora após sua suspensão, sempre após a exclusão de outras etiologias. Nesses pacientes, no contexto de imunossupressão, deve-se considerar infecção como um importante diferencial.(13) Deve-se lembrar que há relatos da associação entre o uso de adalimumabe com casos de criptococose pulmonar(14) e micobacteriose disseminada.(15) Nesse contexto clínico, opacidades em vidro fosco difusas em associação a espessamento septal intralobular também devem suscitar a exclusão de outras etiologias, como infecções virais ou por Pneumocystis jiroveci,(16) hemorragia alveolar, congestão pulmonar e toxicidade a drogas pelo uso concomitante do metotrexato. A broncoscopia com lavado broncoalveolar auxilia no diagnóstico diferencial.
Na maior casuística de pacientes com lesão pulmonar secundária ao uso de terapia anti-TNF, foram relatados 122 casos (3 deles secundários ao adalimumabe). O tempo médio para o aparecimento dos sintomas foi de 26 semanas. Os padrões histológicos mais comumente encontrados foram o de pneumonia intersticial usual, pneumonia organizante, dano alveolar difuso e até pneumonia intersticial linfocítica. Nos casos onde houve seguimento até o desfecho houve melhora da DPI em 40%, resolução parcial em 25% e nenhuma resolução em 35%, com óbito em 29% dos pacientes. Fatores preditores para um pior prognóstico foram idade > 65 anos, surgimento tardio dos sintomas, uso frequente de outros imunossupressores (principalmente o metotrexato) e diagnóstico prévio de DPI.(2) A despeito de um relato isolado de melhora da DPI com o uso dessa medicação para AR,(9) a recomendação atual não contraindica, mas preconiza cautela quanto ao uso do adalimumabe e de outras drogas anti-TNF em pacientes com DPI ou pneumopatias preexistentes.(1-3,10)
A evolução dos casos de DPI por adalimumabe é variável, podendo ocorrer desde a remissão completa após a simples suspensão da droga até refratariedade aos tratamentos empregados,(2,6) com rápida evolução a óbito.(3) A utilização de corticosteroides e/ou de imunoglobulina intravenosa deve ser considerada em casos selecionados. Pela potencial gravidade do quadro, optamos pelo seguimento tomográfico com exames realizados em curto intervalo de tempo a despeito da carga de irradiação com o exame de imagem.
Uma vez constatada a reação à droga, não se recomenda sua reintrodução ou mesmo substituição por outro fármaco pertencente à mesma classe de agentes anti-TNF.(2,10) Dessa forma, o adalimumabe, a exemplo de outras drogas anti-TNF, também deve ser considerado na listagem de drogas potencialmente causadoras de lesão pulmonar.
Referências1. Ramos-Casals M, Brito-Zerón P, Soto MJ, Cuadrado MJ, Khamashta MA. Autoimmune diseases induced by TNF-targeted therapies. Best Pract Res Clin Rheumatol. 2008;22(5):847-61. http://dx.doi.org/10.1016/j.berh.2008.09.008 PMid:19028367
2. Perez-Alvarez R, Perez-de-Lis M, Diaz-Lagares C, Pego-Reigosa JM, Retamozo S, Bove A, et al. Interstitial lung disease induced or exacerbated by TNF-targeted therapies: analysis of 122 cases. Semin Arthritis Rheum. 2011;41(2):256-64. http://dx.doi.org/10.1016/j.semarthrit.2010.11.002 PMid:21277618
3. Allanore Y, Devos-François G, Caramella C, Boumier P, Jounieaux V, Kahan A. Fatal exacerbation of fibrosing alveolitis associated with systemic sclerosis in a patient treated with adalimumab. Ann Rheum Dis. 2006;65(6):834-5. http://dx.doi.org/10.1136/ard.2005.044453 PMid:16699057 PMCid:PMC1798181
4. Huggett MT, Armstrong R. Adalimumab-associated pulmonary fibrosis. Rheumatology (Oxford). 2006;45(10):1312-3. http://dx.doi.org/10.1093/rheumatology/kel220 PMid:16935921
5. Schoe A, van der Laan-Baalbergen NE, Huizinga TW, Breedveld FC, van Laar JM. Pulmonary fibrosis in a patient with rheumatoid arthritis treated with adalimumab. Arthritis Rheum. 2006;55(1):157-9. http://dx.doi.org/10.1002/art.21716 PMid:16463430
6. Yamazaki H, Isogai S, Sakurai T, Nagasaka K. A case of adalimumab-associated interstitial pneumonia with rheumatoid arthritis. Mod Rheumatol. 2010;20(5):518-21. http://dx.doi.org/10.1007/s10165-010-0308-4 PMid:20467775
7. Dascalu C, Mrejen-Shakin K, Bandagi S. Adalimumab-induced acute pneumonitis in a patient with rheumatoid arthritis. J Clin Rheumatol. 2010;16(4):172-4. http://dx.doi.org/10.1097/RHU.0b013e3181df8361 PMid:20511978
8. Reid JD, Bressler B, English J. A case of adalimumab-induced pneumonitis in a 45-year-old man with Crohn's disease. Can Respir J. 2011;18(5):262-4. PMid:21969926 PMCid:PMC3267602
9. Komiya K, Ishii H, Fujita N, Oka H, Iwata A, Sonoda H, et al. Adalimumab-induced interstitial pneumonia with an improvement of pre-existing rheumatoid arthritis-associated lung involvement. Intern Med. 2011;50(7):749-51. http://dx.doi.org/10.2169/internalmedicine.50.4748 PMid:21467710
10. Panopoulos ST, Sfikakis PP. Biological treatments and connective tissue disease associated interstitial lung disease. Curr Opin Pulm Med. 2011;17(5):362-7. http://dx.doi.org/10.1097/MCP.0b013e3283483ea5 PMid:21597375
11. Thavarajah K, Wu P, Rhew EJ, Yeldandi AK, Kamp DW. Pulmonary complications of tumor necrosis factor-targeted therapy. Respir Med. 2009;103(5):661-9. http://dx.doi.org/10.1016/j.rmed.2009.01.002 PMid:19201589 PMCid:PMC2743303
12. Golden MR, Katz RS, Balk RA, Golden HE. The relationship of preexisting lung disease to the development of methotrexate pneumonitis in patients with rheumatoid arthritis. J Rheumatol. 1995;22(6):1043-7. PMid:7674228
13. Baldi BG, Pereira CA, Rubin AS, Santana AN, Costa AN, Carvalho CR, et al. Highlights of the Brazilian Thoracic Association guidelines for interstitial lung diseases. J Bras Pneumol. 2012;38(3):282-91. http://dx.doi.org/10.1590/S1806-37132012000300002 PMid:22782597
14. Iwata T, Nagano T, Tomita M, Suehiro Y, Nakatsuka S, Kimura H, et al. Adalimumab-associated pulmonary cryptococcosis. Ann Thorac Cardiovasc Surg. 2011;17(4):390-3. http://dx.doi.org/10.5761/atcs.cr.10.01561 PMid:21881327
15. Yoo WH. Multiple organ tuberculosis of lung, pleura, and peritoneum in ankylosing spondylitis during adalimumab therapy. Rheumatol Int. 2012;32(3):787-90. http://dx.doi.org/10.1007/s00296-009-1357-x PMid:20049444
16. Kameda H, Tokuda H, Sakai F, Johkoh T, Mori S, Yoshida Y, et al. Clinical and radiological features of acute-onset diffuse interstitial lung diseases in patients with rheumatoid arthritis receiving treatment with biological agents: importance of Pneumocystis pneumonia in Japan revealed by a multicenter study. Intern Med. 2011;50(4):305-13. http://dx.doi.org/10.2169/internalmedicine.50.4508 PMid:21325762
*Trabalho realizado na Divisão de Pneumologia, Instituto do Coração, Hospital das Clínicas, Faculdade de Medicina da Universidade de São Paulo, São Paulo (SP) Brasil.
Endereço para correspondência: Olívia Meira Dias. Rua Capote Valente, 671, apto. 1401, Pinheiros, CEP 05409-002, São Paulo, SP, Brasil.
Tel. 55 11 3069-5000. E-mail: meiradias@yahoo.com.br
Apoio financeiro: Nenhum.
Recebido para publicação em 9/11/2012. Aprovado, após revisão, em 25/1/2013.
Sobre os autoresOlívia Meira Dias
Médica Colaboradora. Divisão de Pneumologia, Instituto do Coração, Hospital das Clínicas, Faculdade de Medicina da Universidade de São Paulo, São Paulo (SP) Brasil.
Daniel Antunes Silva Pereira
Médico Colaborador. Divisão de Pneumologia, Instituto do Coração, Hospital das Clínicas, Faculdade de Medicina da Universidade de São Paulo, São Paulo (SP) Brasil.
Bruno Guedes Baldi
Médico Assistente. Divisão de Pneumologia, Instituto do Coração, Hospital das Clínicas, Faculdade de Medicina da Universidade de São Paulo, São Paulo (SP) Brasil.
André Nathan Costa
Médico Assistente. Divisão de Pneumologia, Instituto do Coração, Hospital das Clínicas, Faculdade de Medicina da Universidade de São Paulo, São Paulo (SP) Brasil.
Rodrigo Abensur Athanazio
Médico Assistente. Divisão de Pneumologia, Instituto do Coração, Hospital das Clínicas, Faculdade de Medicina da Universidade de São Paulo, São Paulo (SP) Brasil.
Ronaldo Adib Kairalla
Professor Associado. Divisão de Pneumologia, Instituto do Coração, Hospital das Clínicas, Faculdade de Medicina da Universidade de São Paulo, São Paulo (SP) Brasil.
Carlos Roberto Ribeiro Carvalho
Professor Titular. Divisão de Pneumologia, Instituto do Coração, Hospital das Clínicas, Faculdade de Medicina da Universidade de São Paulo, São Paulo (SP) Brasil.



